超高齢社会に直面している日本において、厚生労働省が、健康寿命の伸ばそうという目標(健康上問題のない状態=健康寿命を延ばし、なるべく介護されない身体作りを先に作っておきましょう)を「メタボ」の次に浸透させようと取り組んでいます。
平成25年の国民生活基礎調査によると、介護が必要となった主な原因として、「骨折・転倒」が11.8%、「関節疾患」が10.9%と、運動器に関わる原因が全体の約2割以上を占めています。さらに変形性関節症、腰部脊柱管狭窄症など、運動器疾患をかかえる人が多くなり、全国で約5000万人に及ぶといわれています。
このような背景から「ロコモ」という言葉が生まれました。メタボは肥満ですが、ロコモは「運動器」に注目しています。しかし、新しい言葉である「ロコモ」は既に「国民病」と言われています。その理由として現に筋力などが低下し、日常生活に支障が出ている方々が多いからです。一体、ロコモとはどのような症状を表すのでしょうか。
ここではロコモティブシンドロームの原因や予防、またトレーニングに関してお伝えしていこうと思います。
ロコモティブシンドロームとは?

ロコモティブシンドローム(運動器症候群):Locomotive syndrome
「運動器の障害によって要介護になるリスクが高い状態になること」と2007年日本整形外科学会が提唱したものです。
運動器の衰えが自立歩行、日常生活困難を招くという状態を言います。ロコモが進行すると介護が必要になるリスクが高くなります。
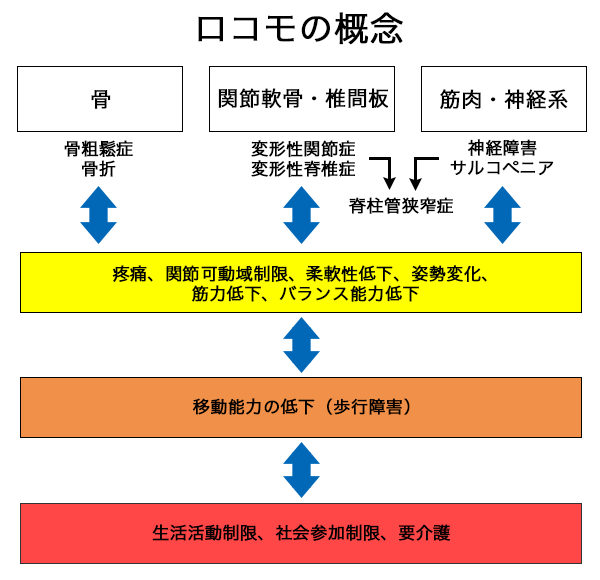
参照先:ロコモティブシンドローム予防啓発公式サイト
■そもそも運動器って?
世間的に知られているのは、呼吸器(器官、肺)、循環器(心臓、血管)、消化器(胃や腸)などですが、「運動器」は以下のものなどを指します。
・骨
・筋肉
・関節
・神経 など
これらは身体を自由に動かすための器官です。骨、関節、筋肉は単体では動くことはできません。それぞれが連携して働き、腕を挙げたり、脚を一歩前に出すことが可能になるのです。
運動器の障害は、それぞれの症状が独立して生じるのではありません。これら一つが機能しなくなるとどうなるでしょうか。膝や腰などの関節、骨、筋などにも影響が出ます。それらが関連して複合的に機能低下をきたすことが運動器障害の特徴です。
関節が動かなければ、筋肉も収縮しません。すると腕を挙げることができない、ご飯を食べることができないというように、日常生活に支障が出てきてしまいます。
さらに運動器の疾患の場合は、普段の生活の場面で認識しづらいという特徴があります。「歩く時になんとなく膝に痛みが出てきた」「自宅で転んで骨折をしてしまった」「たまたま検査したら骨密度が低かった」など、気づいた時には、運動器の障害が進行していることが多いのです。
■廃用症候群との違い
一見、同じようなに感じますが異なります。
廃用症候群:長期安静が原因で身体能力、精神状態が低下する
ロコモ:運動器の衰えが原因で日常生活に支障がでる
廃用症候群の場合は若年者ではなりにくいですが、ロコモの場合は高齢者だからなりやすいということはありません。30代~40代で運動器に問題がない人でも週二回以上の運動習慣がない場合は、将来「ロコモ」になる可能性があります。
ロコモティブシンドロームの原因3つ

運動器障害の原因は大きく分けると3つに分けられます。
①筋力低下(サルコペニア)
加齢による筋力低下、持久力低下、運動速度の低下、巧緻動作(細かい作業など)の低下。筋力が低下すると歩行速度が遅くなったり、持久力が低下します。
②神経系の老化
深部感覚の低下、バランス能力の低下など。神経の老化により、筋力低下やバランス能力が低下し、運動機能が落ちてしまい、転倒リスクが高くなります。
③運動器自体の疾患
変形性股関節症、変形性膝関節症、骨粗鬆症、脊柱管狭窄症など。関節リウマチの痛み、関節可動域制限、筋力低下、麻痺、骨折、痙性などによりバランス能力低下、体力低下、移動能力低下をきたします。
これらの原因が一つ、もしくは複数重なることで、ロコモになる可能性があります。
ロコモは寝たきり、要介護の主要な原因です。
「まだ自分は若いから大丈夫」と安心していてはいけません。20代をピークに筋力は徐々に低下していきます。適度な運動をされている方であれば40、50代でも身体の衰えを感じませんが、日々の通勤が車や電車などの方、定期的な運動をされていない方は、足腰の衰えを早期に感じます。またそのような方が急に運動を始めると、負荷が大きいため関節を痛める恐れがあります。
また他の深刻な問題として、最近の子供たちは遊ぶ場所が限られており、昭和と平成の子供を比較すると俄然運動量が平成の子では減少しています。そのため若年者から筋力低下が著名なため、10代で足腰の支障がある子が多いのです。
ロコモになる要因として・・・
・運動習慣の減少(運動器が衰える原因)
・活動量の低下(車、電車、エレベーターの利用など)
・肥満や痩せすぎ(筋肉、骨が弱くなる、膝や腰の負担が大きくなる)
その要因を抱えながら放置しておくと、運動器疾患の発症となります。
・骨粗鬆症(骨が脆くなり、ちょっとしたことで骨折しやすくなる)
・変形性関節症(股関節や膝関節に多く、関節軟骨のすり減りによって関節可動域制限が起こり、同時に下肢筋力が低下します)
・変形性脊椎症(椎間板がすり減り、骨に変形が生じたりします。) など
ロコモティブシンドロームのチェックテスト3つ

■こんな状態なら要注意!ロコモチェック項目7つ
これらは危険信号です。これを放置していると要介護、要支援のリスクが高くなります。
1. 片足立ちで靴下が履けない
2. 家の中でつまづいたり、滑ったりする
3. 階段を上がるのに手すりが必要
4. 家のやや重い仕事が困難である
5. 2㎏以上の買い物をして持ち帰るのが困難である
6. 15分くらい続けて歩くことができない
7. 横断歩道を青信号で渡り切れない
チェック数が多いひとは、ロコモ度テストで詳しく調べてみましょう。
このテストは3つの項目
①立ち上がりテスト
②2ステップテスト
③ロコモ25
から成り立っています。
これらは基本的動作(立つ、座る、歩く、走るなどの日常生活に必要な動作)を確認するためのテストになります。3つのテストのうち、1つでも当てはまるとロコモと言えます。
また判定結果を以下の2つに分けることができます。自分が何に値するか調べてみましょう。
●ロコモ度1(黄色信号)
移動能力低下が始まっている状態
筋力低下、バランス能力低下しているため、運動を習慣づけていく必要があります。また食事も気を付けていかなければなりません。
●ロコモ度2(赤信号)
移動能力低下が進行している状態
自立した生活ができなくなるリスクがあります。
■①立ち上がりテスト(下肢筋力を調べる)
片脚、両脚で決まった高さから立ち上がれるかどうかで判定していきます。
《準備》
10、20、30、40㎝の台
《手順》
1. 40㎝の台に腕を組んで座ります
2. 両脚は肩幅くらいに広げ、膝は70°曲げます(普通に座って少し足を引くくらいが70°です)
3. 反動を付けずに立ち上がり、そのまま3秒間キープ
これで立ち上がれたら、片脚テストを行います。同じように座って、片足を挙げた状態で立ち上があり、3秒間キープします。
《判定結果》
良い結果なのは「片脚 10㎝」です。逆に両脚40㎝の場合は下肢筋力低下が著名に見受けられる状態です。
ロコモ度1:どちらか一方の脚で40㎝の高さから立ち上がれない
ロコモ度2:両脚で20㎝の高さから立ち上がれない
■②2ステップテスト(下肢筋力、バランス能力、柔軟性など歩行能力を調べる)
《準備》
・メジャー(計測に必要)
・スタート線をあらかじめ決めておく。
《手順》
1. スタートラインに両つま先を合わせる
2. できる限り大股で2歩歩き、両足をそろえる
3. 2歩分の距離を計測する(スタートラインから最終地点のつま先まで)
4. 2回測定し、良い方を記録する
※バランスを崩した場合は失敗になります。
【2ステップ値】
2歩幅(㎝)÷身長(㎝)=2ステップ値
《判定結果》
ロコモ度1:2ステップ値 1.3未満
ロコモ度2:2ステップ値 1.1未満
■③ロコモ25(身体状態や生活状況を調べる)
ここ一ヶ月のことを考えてチェックしてみましょう。
《判定結果》
ロコモ度1: 7点以上
ロコモ度2: 16点以上

文字が小さいため、ロコモ度テストの詳細を確認したい人は、以下のページを確認して下さい。
https://locomo-joa.jp/check/test/pdf/locomo25.pdf
ロコモティブシンドロームの治療方法3つ

ロコモの治療として以下の3つがあります。
■①運動
腰、膝に関しては体幹、下肢筋力を増強させていくことが大切です。
筋力がなぜ大切かというと「物を持ち運ぶ」、「歩く」という動作以外にも重要な役割を持っているからです。脊椎(腰骨)、膝などの関節は筋肉によってその動作を維持できています。骨がぐらぐらとズレないのは骨周囲の靭帯だけでなく、筋肉も骨、関節の安定に役立っているのです。
インナーマッスルという言葉を聞いたことがあると思いますが、インナーマッスルは関節の固定と安定に、アウターマッスルは関節を動かす役割を担っています。
筋肉が弱くなると今まで動いていた範囲の関節の動きよりも大きな動きが入ることで痛みを激しく伴うのです。(要するに関節が無理をしてしまう)そのために筋力を維持、増強していかなければなりません。
運動を行うだけではなく、日常生活のスタイルも見直すと良いでしょう。
■②食事
食事によっての改善は
・カルシウム(牛乳、小魚)
・たんぱく質(肉、魚、卵、大豆類など)
・ビタミンD(鮭などの魚類、きのこ類)
・ビタミンK (緑黄色野菜)
を、バランスよく摂取することが大切です。
特に筋肉を作るたんぱく質、骨をつくるカルシウムは高齢者には欠かせない栄養素です。
●たんぱく質
たんぱく質は体内でアミノ酸からなる栄養素ですが、その中でも必須アミノ酸は体内で合成できないため必ず食品から摂る必要があります。動物性たんぱく質と植物性たんぱく質を比べると、動物性たんぱく質の方が、吸収効率は優れています。しかし動物性たんぱく質ばかりを摂りすぎると肥満の原因になります。いろいろな食品と組み合わせて摂取しましょう。またたんぱく質はビタミンB6(まぐろ、カツオ、赤ピーマン、キウイ、バナナなど)と合わせるとたんぱく質合成、分解を促進するといわれています。
●カルシウム
骨形成にはサイクルがあります。古くなると壊し、新しい骨を作るというサイクルです。しかし年齢を重ねることでそのサイクルが乱れます。骨を作るカルシウムは1日に700~800mgのカルシウムを摂取することが勧められています。ビタミンDは腸でのカルシウム吸収を高めます。ビタミンDは食事だけでなく、日光浴など行うことで皮膚でも生成されます。ビタミンKは骨形成、骨量維持に働きます。
※ワーファリンなど抗凝固薬を飲まれている方は、納豆や青汁などは禁忌です。ビタミンKの作用により薬が効かないことがあります。飲まれている方は医師にご相談ください。
肥満傾向にある方は、腰や膝に負担がかからないように体重に気をつける必要があります。逆に体重が軽い方(低栄養状態)は筋肉が細く、力を発揮できないことがあります。また骨量も減り骨折しやすくなります。このような方は、栄養のあるものを多くバランスよく摂る必要があります。
■③薬物療法
ロコモ用の薬はありませんが、各疾患に関しての薬を服用することになります。
・骨粗鬆症
骨粗鬆症に有効な薬が開発されています。特に女性の場合は閉経後、ホルモンバランスが崩れ、骨量が減少します。そのため骨粗鬆症になりやすいです。自覚症状がなくても整形外科などで骨密度を検査し、自分の骨量を知っておくことで、骨折など未然に防ぐことが可能です。
・変形性関節症、変形性脊椎症
痛みを軽減させるための注射、また関節内の滑りを良くするための注射があります。そのほか投薬もあります。またコルセットや装具などを使用し、疼痛軽減、日常生活動作を拡大させるということが可能になります。
ロコモティブシンドロームの予防対策2つ

治療方法でも出てきたところですが、予防対策でも大切なのは、①運動と②食生活です。
しかし、何よりも大事なことは「努力」と「継続」です。
■①運動
運動は、特に下肢の筋肉を鍛えることが大切です。週に一回、ヘトヘトに筋トレを行うのではなく、軽度の運動をなるべく毎日行うことが大切になります。軽度の運動になれてきたら少しづつ負荷をあげていきます。運動をする時間がない、会社から帰ってくる時間が遅い、など日常生活において「運動」に時間が取れない人は、電車通勤を自転車通勤にする、またエレベーターでの上り下りを階段にしてみるなどの工夫をしてみましょう。
デスクワークの方であれば、座位姿勢をきれいに保つように心がけたり、合間に下肢の筋トレなどを行ってみてはいかがでしょうか。
■②食生活
食生活では、炭水化物、脂質、ビタミン、ミネラル、たんぱく質の五大栄養素をしっかり取り入れましょう。また食事の時間帯にばらつきがあると、消化器に負担がかかるため、なるべく同じ時間帯に食べましょう。バランスよく摂取することが大切です。
これらには、すべて「努力」が必要になります。
今からしてももう遅いし・・・など言っていると、今以上に身体は衰えていきます。
また「今日頑張ればもう健康だ」ということはありません。継続することで健康を維持できます。意識を変えていくことで、必ず健康的な身体作りができます。
毎日小さなことでも構いません。いつものスロープを階段に変えてみる、いつも残す野菜を食べてみるなど、そのように小さな努力を継続することで、身体は変わっていきます。
ロコモティブシンドロームのトレーニング4つ
日本整形外科学会が公認しているトレーニングです。
1. 片脚立ち体操
約1分間行う(左右):1日3回

<ポイント>
姿勢を正し、なるべく支えの手に体重を乗せず、手は台に沿えるように置きます。片脚でバランスをとることで、筋の協調性を整えることができます。
2. スクワット体操
深呼吸をするペースで5~6回行う。1日3回。
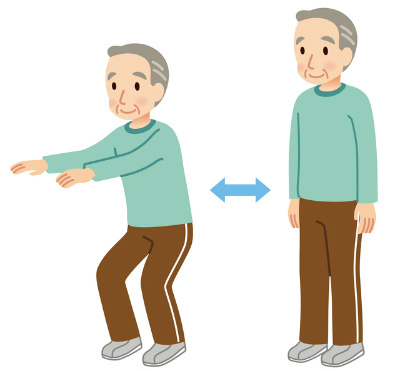
<ポイント>
呼吸は止めずに行う。ふとともの筋肉を使っていることを意識しながら行う。
3. ヒールレイズ(踵挙げ体操)
踵を上げたり、下ろしたりを繰り返します。10回~20回を1日2~3セット。

<ポイント>
なるべく支えの手に体重を乗せず、手は台に沿えるように置いて、足の筋肉だけで踵挙げを行います。またふくらはぎの筋肉を使っていることに意識を向けながら行ってみましょう。バランスを崩しそうな時はすぐに壁や机などに手を付けるように、先に準備しておきましょう。
4. フロントランジ(片脚踏み出し体操)
5回~10回を1日2~3セット。

<ポイント>
股関節を大きく広げるため、急にこのような動作を行うと、股関節周囲筋を痛める恐れがあります。行う前に、軽めに股関節の準備体操を行っておいた方が良いでしょう。また股関節を大きく前に出すことで、体幹(腰)をそり返してしまう恐れがあります。最初は無理をせず、軽く足を前に出す程度に留めておくと安全に行えるでしょう。
■その他、ロコモを防ぐために毎日行いたい運動
●柔軟体操
痛みのない範囲で動かしましょう。
毎日行うことが大切です。

●ストレッチ
15~20秒、呼吸を止めずにじっくり行ってください。(反動はつけない)

これらのストレッチは、朝起きて30後くらい経った後、また夜寝る前に行うと良いでしょう。ストレッチは筋肉を伸ばし、その後の運動効率を上げるだけではなく、リラクゼーション効果もあります。そのため朝と寝る前に行うと良いでしょう。
またストレッチを行ったあとに、ラジオ体操などを行うことをおすすめします。ラジオ体操は各関節を動かせる体操で、程よい負荷で無理なく継続的に行える体操だからです。
まとめ
高齢者の多くは、運動器疾患に悩まされ、日常生活が以前のように送れないという方がおられます。現段階でも運動器疾患が著名となっているため、ロコモの普及啓発と、その予防を国全体が目標として掲げています。そのためロコモへの関心は、今後、より一層高まることが予想されます。
理学療法士は以前から医療機関でのリハビリテーションや、地域の介護予防活動を通して運動器疾患に関わっています。運動器疾患や、その予防に関する知識や技術を持っている職種です。整形外科の医師、理学療法士が率先して、ロコモへの対処法、予防に取り組んでいかなければなりません。できるだけ早期に、運動器の衰えを確認する必要があります。
しかしロコモは自分で予防できます。身体を動かす習慣を取り戻すことが大切になります。車、エレベーター、インターネットなどの普及により、「努力せずできる」ということが当たり前になってきています。それらが原因で身体を動かす機会が減っています。日頃から意識して体を動かす習慣を増やしていく必要があるのです。
そのためには、ちょっとした努力が必要になってきます。
・車ではなく電車、自転車通勤にする
・エレベーターではなく階段を使用する
・買い物を徒歩、もしくは自転車にする
・休日は散歩する習慣をつける
など少しの努力で、健康な身体作りができます。
いつまでも自分の足で歩き、自分の手でご飯を食べられるように、運動器を長持ちさせ、ロコモを予防し、健康寿命を延ばしていくことが大切になります。















![さつまいもの栄養成分・効果効能5つとおすすめの食べ方6つ[専門家解説]](/media/uploads/article/image/203/thumb_lg__________1.jpg)
