歳を重ねると「変化」を感じやすくなります。食欲が無くなった、最近身体が思うように動かない、すぐ息切れしてしまう、これって病気なのかな・・・と思うことがあるのではないでしょうか?
人間の体は細胞で出来ています。細胞は人間も野菜もお肉にもあります。野菜は、時間が経つことで萎れます。人間の体も他の物体と同じように残念ながら衰えていきます。これは仕方ありません。
細胞をよみがえらせることは余程の金持ちならば可能かもしれませんが、私たち一般人は細胞をなるべく今の状態を保持・維持に努めていくことが大切になります。年を重ねるにつれて筋力が低下するのもちゃんとした理由があります。
ここでは筋力について、筋力低下について深く考え、高齢者の筋力低下の原因・予防についてお伝えしていこうと思います。
高齢者の筋力低下とは?

<高齢者の体の変化:食生活>
・目が見えにくくなる(視力低下)
・唾液分泌量の減少
・喉が渇いたことが鈍感になる(口渇感が鈍感に)
・消化液分泌の低下
・腸の運動能力低下
・味覚細胞の低下(特に塩味、甘味)
・噛む力、飲み込む力が低下する(咀嚼力、嚥下能力の低下)
<高齢者の体の変化:身体面>
・筋繊維の虚弱(サルコペニア)
・筋力低下
・歩行能力低下
・骨の脆弱
・皮膚が薄くなる
高齢者になると各器官の機能・能力が低下します。それにより日常生活動作能力も低下していきます。食欲が低下することで、活動量も低下してしまいます。活動量が低下すると睡眠の質も低下してしまい、負の連鎖となります。食欲低下の要因として、味覚・嗅覚・視覚機能の低下だけでなく、薬の副作用や閉じこもり・うつ状態が背景にあることがあります。筋肉は主にたんぱく質でできていますが、十分に栄養を補給できていなければ、筋力低下に結びついてしまいます。
<筋力について>
「筋力」が強いから速く走れる、あるいは筋力が弱いため床から立ち上がることができない、などと表現されることが多いです。しかし、ただ単に筋力が強いことのみがいいのではありません。相撲力士の脚力が強いといっても100mを9.8秒で走れるわけではありません。最大筋力は運動能力の一つの因子として存在するのです。
動作遂行のためには筋の緊張が変化します。この時の筋収縮によって、引き起こされる力が筋力なのです。筋肉の収縮様式は「等尺性」、「等張性」、「等速性」などがあります。
筋線維の収縮により張力を発生し、関節を介して骨へ伝達され、いわゆる「筋力」の発揮ということになのです。
生理学的には、筋線維への単発刺激により「全か無かの法則」に従って、1回の単収縮(twitch)が起こり、連続刺激により強縮(tetanus)に至ります。運動中の筋収縮は強縮だと考えてください。強縮による筋収縮が発揮される筋の張力が「筋力」と表現されます。
最大強縮時の引き上げた重量を、その筋の「絶対筋力」といいます。
<筋力の分類>
・筋力(muscle force, muscular strength;力量計で測定できるもので、握力や背筋力などのごく瞬発的一時的な最大筋力をいう:握力や背筋力の例)
・筋パワー(muscular power;筋力が身体のある部分の動きを捉えようとするのに比し、これは瞬発的な運動の示す最大の大きさを表し、身体全体の位置が移動するような運動が含まれる:垂直とびやボール投げの例)
※筋力と筋パワーに関する分類は明確ではない。
・筋持久力(muscular endurance;一定の限られた時間内で、最大速度の効率で筋力や筋パワーを持続的に保持しうる能力であり、筋作業が継続しうる時間あるいは一定動作の反復回数などが指標となる:中長距離走時間や腕立て伏せ回数の例)と分類されています
・筋仕事率(muscle power;筋の短縮により単位時間内になされる仕事量)
高齢者の筋力低下の原因5つ

筋力低下の原因として5つ挙げられます。
■1. 加齢による変化
・筋力は加齢とともに低下し、筋萎縮も進行。
(筋容積の低下は、体重減少の比率と比較してもはるかに大きい)
・形態学的変化は多様だが、全体として筋線維が萎縮し、結合組織と置き換えられ、筋容積が減少。
・上肢より下肢の低下率が大きく、赤筋よりも白筋線維の萎縮が著明。
■2. 廃用性筋萎縮
・不動(関節固定などにより筋活動の有無に関係なく動かない)または不動(麻痺などにより筋の働きが生じない)により二次的に生じる筋力低下
・最大筋力の20%以下の筋活動では筋力は低下する(Mullerにより報告)
・様々な原因疾患によりもたらされるが、脳血管障害などによる運動麻痺に代表される中枢神経の障害、関節拘縮や筋萎縮による運動器そのものの障害、さらに循環障害、自律神経障害など、様々な修飾因子が複雑に絡み合う。
臨床場面では、長期臥床や骨折後のギプス固定、あるいは末梢神経損傷による除(脱)神経などによって骨格筋が不活動状態を強いられ、筋萎縮が発生し、筋力が低下することが多いです。
骨格筋が不活動状態を強いられると、筋構成タンパク質の合成と分解のバランスが崩れ、筋細胞の大きさが縮小し、これによって筋容積も減少し、結果的に筋力が低下します。
線維組成に関しては、遅筋線維(typeⅠ)が多いほど、パワーは小さいが持久性が高く、疲労に対する耐性が高いこと。逆に、速筋線維(typeⅡ)が多いほど、パワーが高いが持久性が低く、疲労しやすいです。typeⅠ線維とtypeⅡa及びtypeⅡb線維の特徴を下記の図に示します。
ヒラメ筋を弛緩位で1週間ギプス固定しただけで筋重量が減少し、遅筋線維であるtypeⅠ線維、速筋線維であるtypeⅡ線維ともに筋萎縮の発生が認められています。
また、骨格筋は弛緩位で固定される方が伸張位で固定されるよりも筋萎縮の発生が著しいことが多くの研究で明らかになっています。伸張刺激が筋萎縮発生を左右する重要な因子であるということが解釈できます。
速筋線維に比べ遅筋線維の方が筋萎縮の発生が顕著で、その理由として、速筋線維は大きな力を発揮する時や速い収縮を行う時に動員されるのに対し、遅筋線維は体重支持や姿勢維持などのために普段から動員されており、定常的な収縮活動や負荷が取り除かれるとその相対的な影響が著しくなると考えられているからです。
■3. 筋原性筋萎縮
・筋原性の疾患により、筋線維そのものが傷害を受け、筋力低下を起こす。
・筋原性の筋力低下は四肢近位部優位に生じるのが特徴である。
・筋ジストロフィー、多発性筋炎などが代表疾患である。
■4. 神経筋接合部の障害による筋萎縮
・神経筋接合部の化学伝達機構の障害による筋力低下
・伝達物質分泌の問題、伝達物質受容体の問題が考えられる。
・重症筋無力症、筋無力症候群などが代表疾患である。
■5. 神経原性筋萎縮
・運動ニューロンの障害によって生じる筋力低下
・上位運動ニューロンの障害によるもの(中枢性)と下位運動ニューロンの障害によるもの(末梢性)とに分けられる。
・上位運動ニューロンの障害としては脳血管障害、脳腫瘍、感染、脱髄疾患、脳や脊髄の外傷などが挙げられる。
・下位運動ニューロンの障害としてはポリオ、筋萎縮性側索硬化症(ALS)、脊髄性進行性筋萎縮症(SPMA)脊髄空洞症、神経根障害、末梢神経障害などが挙げられる
加齢による筋力低下のメカニズム

■加齢に伴う筋力ならびに筋萎縮の変化
健康な成人の場合、20〜30歳代が筋力のピークで、その後は加齢とともに減少し、60歳を超える頃にはピーク時に比べ30〜40%低下します。
また、筋肉量の減少も25歳頃より始まり、40歳以降は年に0.5%ずつ減少していきます。65歳以降は筋肉量の減少スピードが加速し、80歳までに筋肉の30〜40%が失われると言われています。
■筋萎縮の特徴
関節固定などといった不活動では遅筋線維に優位な筋萎縮がみられます。しかし、サルコペニア(加齢に伴う筋萎縮)の場合はその逆で、速筋線維に優位な筋萎縮がみられ、除神経モデルと類似しています。(除神経モデル:“遅筋線維に比べ速筋線維の方が筋萎縮の発生は顕著で、速筋線維が神経調節に強く依存している”とされている)
また速筋線維のtypeⅡ線維から遅筋線維のtypeⅠ線維へのリモデリング(再構築)もみられています。筋細胞数に関しては、不活動の場合と同様に減少すると言われ、加齢によるアポトーシスの誘導がその原因であると考えられています。
したがって、加齢に伴う筋力低下を筋萎縮の面から考えると、速筋線維の選択的な萎縮と筋細胞数の減少による筋容積の減少が影響していると推察されます。
そして、この要因には神経系が大きく関与し、サルコペニアのメカニズムとして運動単位の変化が注目されています。
■運動単位の変化
運動単位とは、脊髄前角に存在する1つのα運動神経と、それに支配される一群の筋細胞の総称です。(筋活動の最小機能単位にあたるもの)
通常、後肢懸垂などの不活動では、運動単位数に変化はみられません。
しかし、加齢の影響として、高齢ラットの内側腓腹筋を用いた研究では、運動単位数に減少が認められています。また、ヒトを対象とした研究でも、60歳を境として急激に運動単位数が減少することが報告されています。
加齢による運動単位数の減少は、速筋タイプであるFF型およびFR型に著しいことも明らかで、これらのことから、速筋線維を支配するα運動神経が選択的に低下していき、骨格筋が神経原性変化をし、筋力低下が生じると考えられています。
■筋構成タンパク質の変化
加齢によって一部のα運動神経が衰えると、それに支配されていた筋細胞は、神経再支配が起らない限り除神経状態になります。その場合、筋構成タンパク質はその合成よりも分解が上回ってしまい、筋細胞が萎縮することになるのです。
しかし、加齢による筋構成タンパク質の変化にはこの影響だけではありません。
筋構成タンパク質の中のミオシン重鎖の合成能は高齢者の場合、若年者に比べ40%に低下すると報告されています。
要するに、加齢によって筋構成タンパク質の合成能そのものが低下すると考えられています。
■ホルモンの影響
サルコペニアのメカニズムに生体全体のホルモンが影響するとも言われています。このホルモンには、テストステロンや抗加齢ホルモンとして有名であるデヒドロエピアンドステロン(DHEA)、成長ホルモンやインシュリン様成長因子-Ⅰがあります。
これらのホルモンは加齢によって低下し、それらによって筋肉量の減少に影響しており、筋力低下の一因になっている可能性が示唆されています。
■酸化ストレスの影響
加齢によって骨格筋内の抗酸化酵素の生成は低下しますが、実際に同じ強度の運動を負荷した場合、骨格筋内の活性酵素の生成は高齢者の方が若年者より多いのです。つまり、サルコペニアとなった骨格筋は酸化ストレスに対する感受性が高く、運動によって生成される活性酵素による細胞傷害を受けやすいと推察されています。
サルコペニアとなった骨格筋に運動などによって細胞傷害が惹起されると、その修復は困難、あるいは時間を要することになり、このことも筋力低下の助長につながります。
筋力低下の基準とチェックポイント

■病的な筋力低下の診かた6つ
中枢神経系の問題なのか、末梢神経系に問題があるかどうかのスクリーニングとして用います。病的な筋力低下(麻痺)と単純な筋力低下は異なります。
1. ビーバー徴候 Beevor’s sign
下部腹筋(Th10-L1)の筋力低下(麻痺)を検査。腹筋上部(Th6-9)は正常。
背臥位で起き上がり時に前頭部に抵抗し、腹筋を収縮させる。臍(へそ)が上方に偏位したら筋力低下を疑う。
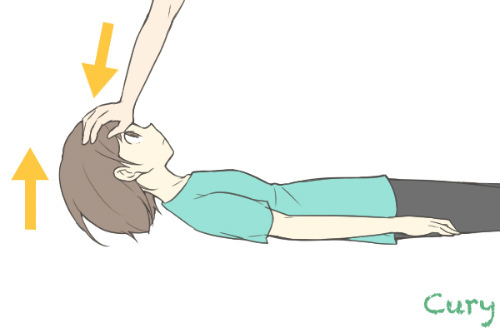
2. 翼状肩甲 Scapula Alata
前鋸筋の筋力低下(麻痺)の有無を検査。肘を伸展したまま、壁を押す。
肩甲骨の内側縁が浮き上がり、翼のようになると前鋸筋の筋力低下(麻痺)を疑う。

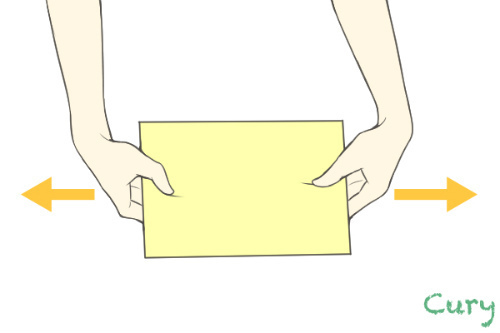
3. フロマン徴候 Froment’s Sign
母指内転筋、背側骨間筋の麻痺を検査(尺骨神経麻痺)。右の母指と示指で紙をはさみ、これを引っ張る。代償動作として母指屈曲で押さえようとする。
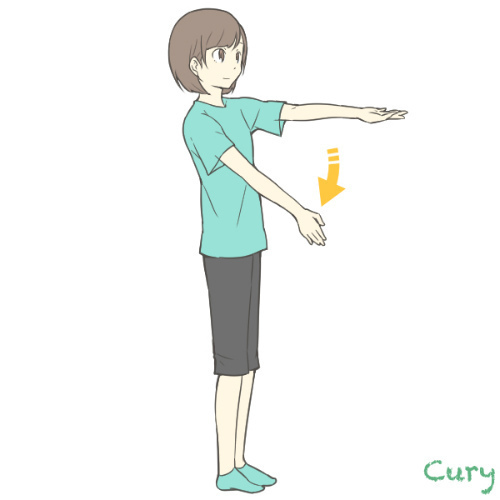
4. 上肢のバレー徴候 Barre’s Sign
上肢の軽い不全麻痺、筋力低下を検査。手掌を上に向けて肩屈曲90°保持し、閉眼立位を維持する。麻痺側(筋力低下)は次第に落下する。
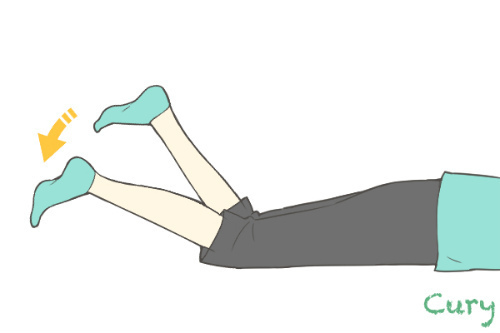
5. 下肢のバレー徴候 Barre’s Leg Sign
下肢の軽い不全麻痺、筋力低下を検査。腹臥位で、両膝45°屈曲し維持。
麻痺側(筋力低下)が落下する。
6. フーバー徴候 Hoover Sign
背臥位、膝伸展位で両下肢の踵を持ちあげる。圧力の差を感じる。
麻痺側(筋力低下)を挙上(屈曲)すると、健側の踵に強い圧力がかかる。
■一般的な筋力低下の検査
MMT:徒手筋力検査
一般的に筋力を検査する際に用います。
簡単にいえば抵抗に勝てるか、勝てないか。それによって段階的に判断していきます。
Dr.や理学療法士、作業療法士がMMTを行い、どの筋がどの程度低下しているか検査していきます。筋力低下していることがわかると、「今はこの動作が困難だが、筋力が向上すると、この動作ができるようになる」など、検査を通して計画を立てていきます。
[判定のスケール]
5 Normal:強い抵抗を加えても、運動域全体にわたって動かせる
4 Good:抵抗を加えても、運動域全体にわたって動かせる
3 Fair:抵抗を加えなければ重力に抗して、運動域全体にわたって動かせる
2 Poor:重力を除去すれば、運動域全体にわたって動かせる
1 Trace:筋の収縮がわずかに認められるだけで、関節運動は起こらない
0 Zero:筋の収縮は認められない
筋力低下の治療方法

筋力低下にはさまざまな原因があることは上記で示しました。
単純な筋力低下に対する治療方法としては、筋に刺激を与える=運動を行うことが必要です。運動や電気刺激を与えることで、筋収縮を促し、筋繊維を太くさせることが重要になります。
またサルコペニアや筋肉量減少時には、有酸素運動ではなく「負荷」をかけてトレーニングすることが必要です。有酸素運動では筋量はなかなか増えないからです。筋肉を増やすためには、「回数」「負荷(強度)」「頻度」がポイントになります。
筋力低下後のリハビリ方法

筋力低下後のリハビリは「筋収縮を促す」ことから始めます。単に筋力低下といってもさまざまな種類があることは先程お伝えしました。若いころから一部の筋肉をうまく使えていないことが原因な場合、それも大きな括りで筋力に問題があると言えます。理学療法士は動作において何の筋肉が働いていないか、またその筋肉を働かせることで、どのようになるかを検査し、筋力増強訓練を実施します。その際は初めから負荷をかけて運動はさせません。
まずは動いていない筋肉に対し「ここの筋肉を使うよ」と筋肉に刺激を与えることから行います。そして筋収縮がうまく行えるようになり、少しずつ負荷をかけて運動を行っていきます。
筋力低下が進行してしまう疾患の場合、進行を少しでも遅らせるように筋力維持を目的とした、リハビリを行います。また廃用性など筋力増強運動を行うことで筋力UPするものに関しては、運動療法(徒手療法、電気治療、マシンを利用した運動)などを行っていきます。
特に下肢筋力はベッド臥床の早期からリハビリを開始します。高齢者にとって下肢筋力を鍛えることはADL向上や転倒予防につながります。
下記に記載しているものはどなたでも行えるものですので、ぜひやってみてください。
■ベッド上でできるリハビリ
長期臥床を要する方には以下のようなことを実施していきます。
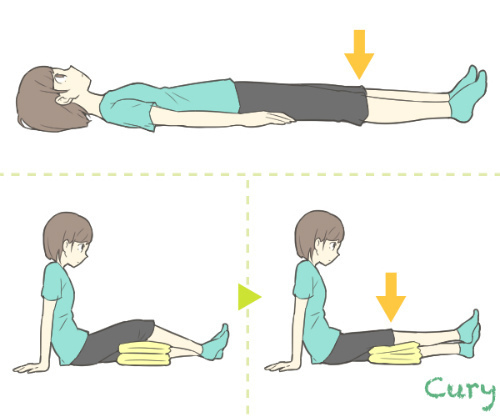
<パテラセッティング>
主に大腿四頭筋(股関節内旋では外側の筋、外旋では内側の筋)に対して行います。
これは術後の患者さんにも使用でき、負荷量も少なく、高齢者にも安心して行えます。
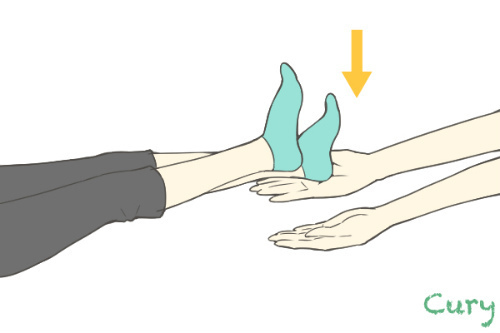
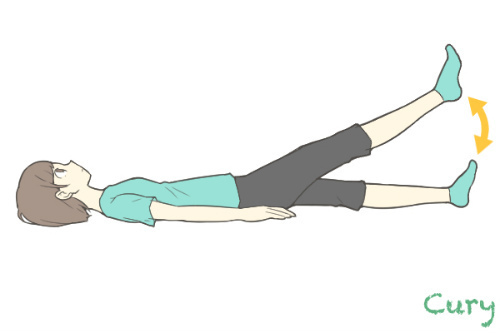
<SLR(下肢伸展挙上運動)>
下肢全体の筋力維持・増強になります。
股関節屈曲筋の筋力維持・増強にもなりますし、股関節伸展筋のストレッチ効果にもなります。図では反対側の膝が伸展していますが、反対側の膝は曲げて行うようにしてください。また両脚あげると腰痛になることがありますので、注意が必要です。
ゆっくり挙げて、ゆっくりさげる。また挙げた脚を10秒キープしてみましょう。
その他にも徒手での運動療法(自動・他動での関節可動域運動、徒手での抵抗運動)を実施していきます。
座位・立位がとれる方に関しては、どこの筋力が低下していて、何ができていないのかを把握し、それに対してのメニューを作成していきます。
高齢者の筋力低下(サルコペニア)を予防・改善するトレーニング

高齢者になると筋トレをしても筋力が増強しないと思われがちですが、このような発表があります。
「平均年齢90歳の高齢者を対象に、高強度レジスタンストレーニングを実施した結果、下肢筋群の筋肥大と筋力増加を認めた」(Fiatarone 1990)
また、
「1RMの85%強度で膝伸展運動を週3回、9週間実施した結果、筋力が高齢者男性で26.5%、女性で28.8%、大腿四頭筋の筋体積が男性11.5%、女性12%程度増加した」「若年者と高齢者のトレーニング効果に差がない」(Ivey 2000年)
以上の報告から、80~90歳以上の高齢者でも筋力トレーニングを行うことで効果が期待できるということがわかります。
サルコペニアの予防や改善には筋力を鍛えることが効果的だということが報告されています。
高齢者の場合、全身の筋に筋肉量の減少や筋力低下を認めますが、起居移動動作や、転倒に関係する筋(たとえば大腿四頭筋・大殿筋・中殿筋・腸腰筋・腓腹筋・前脛骨筋など)は筋力低下が明らかなので、これらの筋をポイントにしたトレーニングが必要になります。
■トレーニングの回数と頻度
可能であれば、高強度トレーニングで週2~3日が理想です。しかし、対象が高齢者の場合は高強度でのトレーニングでは危険です。特に疾患がある方に対しては低強度で行うようにしてください。低強度は1RMの40~60%程度の負荷をいいます。
「低強度(1RMの30~40%)であっても疲労困憊まで繰り返すことにより、筋タンパク質合成の亢進と有意な筋肥大が観察」(Mitchellら 2012)とあります。
すなわち、高齢者が筋肉を増やすためには、「回数」「負荷(低強度)」「頻度」がポイントとなります。
同じ動作の反復回数を10回程度できるのが理想です。10回行うことが良いということではなく、「10回が限界」という負荷量=低強度で行いましょう。(10RMと表記します)
この負荷を3セット行うことが筋肉量を増やすには最も効率的です。
■トレーニングの期間
また、十分な効果を期待するには6ヶ月以上のトレーニングが必要となります。
しかし毎日トレーニングは行う必要はありません。
低負荷、ストレッチなどは毎日行うことで効果がでてきますが、トレーニングは毎日行うことは非効率となります。
2~3日は休ませる必要があります。週に3回トレーニングを行うようにしてください。
トレーニングの効果を効率よく保つためには、日常生活での活動を高めることが重要となります。
臥床時間、座位時間を減らし、運動、ウォーキング、また趣味活動などを積極的に行いましょう。また、近年、高齢者の低栄養状態も注目されています。栄養はサルコペニアとも関連が深いことから、日ごろの食事を通して栄養にも十分注意することが必要です。
* レジスタンストレーニング:目的の筋に「抵抗」を与えた筋力トレーニング。抵抗にはマシンや重錘による負荷などがある。
* 1RM:1回だけ持ち上げることができる最大負荷。最大筋力の指標となる
* 高強度トレーニング:およそ1RMの80%程度の負荷をかけるトレーニング
* 筋肥大:筋肉の横断面積や筋体積の増加。筋肥大を起こさせるには、少なくとも3週間以上のトレーニング期間が必要といわれる
トレーニング前に必ず!バイタルチェック
高齢者の運動には「バイタルチェック(気分不良の有無、血圧、呼吸、体温、SpO2、脈拍)」を必ず行う必要があります。トレーニングを行う前に必ず行いましょう。
急な運動、またバイタルの管理を怠ると、高齢者の場合は容態が急変し、死に至ります。
以下の状態がある場合は中止、もしくは運動を途中で中止、また回復を待って再開する必要があります。
■<アンダーソン・土肥の基準>
アンダーソン・土肥の基準はリハビリや運動・トレーニングのための中止の目安です。
Ⅰ.運動を行わないほうがよい場合
1)安静時の脈拍数が1分間に120回以上
2)下の血圧120以上
3)上の血圧200以上
4)労作性狭心症がある方
5)1ヶ月以内に心筋梗塞をした方
6)うっ血性心不全の方
7)不整脈
8)運動前すでに動悸、息切れのある方
その他、「運動を中止する場合」、「回復を待って再開する場合」とあります。
ここを鍛える!下肢のトレーニング部位4つ

下肢の筋力から低下していきやすいため、下肢筋をメインに行っていきます。
下肢の筋肉を鍛えることは体力向上にもつながりますし、転倒予防にも繋がります。
①大腿四頭筋(ふとももの前面の筋肉)
大腿四頭筋はとても大きな筋肉である故、筋力低下も著しいです。
この筋肉が低下することで座ったり、立ったりが困難になってしまいます。
歩行においても重要な筋肉になりますので、しっかり鍛えていく必要があります。
②腸腰筋(階段昇降時に使用する筋肉)
股関節90°以上で働く筋肉で、大腰筋と腸骨筋を総称して腸腰筋を言います。この腸腰筋はインナーマッスルで、重要な筋肉です。
③殿筋群(おしりの筋肉)
膝が曲がっている方はこのお尻の筋肉が低下しやすいです。この殿筋は歩行時の一歩目の衝撃吸収に大いに活躍する筋肉です。
④下腿三頭筋(ふくらはぎの筋肉)
足首の上げ下げ時に働く筋肉です。高齢者で多い「つまづき」は大腿部があがっていないことよりも、足首が挙がっていないことが多いです。
足首の底背屈運動(足首の上げ下げ)をしっかり行うことが重要です。
また運動としてラジオ体操やストレッチをおすすめします。特にラジオ体操は誰でも知っていることもありますし、無理なく行えます。また呼吸が乱れずに行えるので初心者であればラジオ体操を取り入れることが良いでしょう。
以下の図の3つの運動は下肢の筋群を全般的に使用しています。効率的な下肢全般の筋群のトレーニングですので、毎日行いましょう。
下肢を鍛えるおすすめのトレーニング方法3つ
①スクワット
②カーフレイズ
③フロントランジ
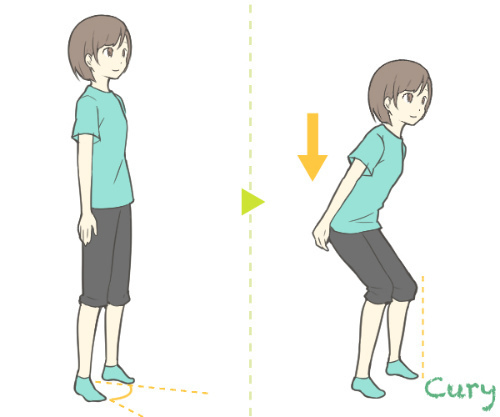
<スクワット>
1日に10〜15回 × 数回
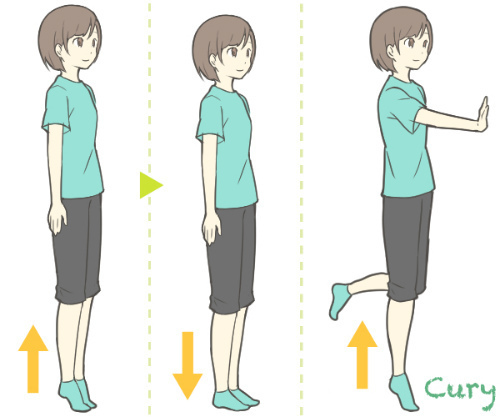
<カーフレイズ>
1日に10〜20回 × 数回
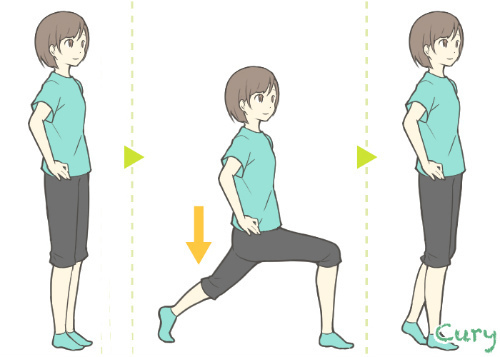
<フロントランジ>
1日5〜10回 × 数回
また運動だけでなく、歌を歌う、社交ダンスをするなど、趣味に没頭することも大変良いことです。歌を歌うことで声帯機能、呼吸筋、腹筋などを鍛えることができますし、社交ダンスを行うことで全身運動になり、基礎的な体力も増強するでしょう。また何よりも「交流ができる」ということが大きいです。
高齢者の多くは家に閉じこもることが多く、閉じこもることが原因で筋力低下を招いているということも報告されています。
意欲・関心・興味が無くなることが加齢と廃用症候群を引き起こす要因です。臥床時間、座位時間を軽減させ、なるべく外へ出かけ、しっかりと水分を摂取していきましょう。
まとめ
高齢者の筋力低下の原因の中でも、不活動と加齢の影響が多くみられます。
筋力低下の原因には、加齢・廃用・筋原性疾患・神経筋接合部疾患・神経原性疾患などがあり、臨床では、問題点である筋力低下が何によって生じているのかを理解することはとても重要になってきます。医療従事者は筋力低下をどのように捉え、どうアプローチしていくかが大切になります。
















![さつまいもの栄養成分・効果効能5つとおすすめの食べ方6つ[専門家解説]](/media/uploads/article/image/203/thumb_lg__________1.jpg)
