拘縮って?初めてこの言葉を聞く人も珍しくないと思います。医療従事者であれば知っているでしょうが、一般の方が拘縮と聞いてもイメージが付かないですよね。ここでは聞きなれない「拘縮」について整形外科で働く理学療法士がお伝えしていこうと思います。
拘縮とは

拘縮:contractureとは「皮膚や皮下組織、骨格筋、腱、靭帯、関節包などの関節周囲に存在する軟部組織が器質的に変化したことが由来した関節可動域制限」と定義されています。contractureは「contract=収縮する」という意味です。元来は関節によって隣り合う2つの体部が筋収縮の結果、お互いが近づいた状態が継続していることと定義されています。
簡単に言えば、組織が固くくっつき合い、関節が伸びない、曲がった状態といえます。
屈曲が制限されるものを「伸展拘縮」、伸展が制限されるものを「屈曲拘縮」と呼びます。
ちなみに拘縮の原因となる「軟部組織」」とは・・・
・皮膚
・皮下組織
・筋膜
・筋肉
・腱
・靭帯
・関節包 のことを指します。
これらに原因があるものを「拘縮」と呼ぶのです。
拘縮は可逆的(改善する可能性があるもの)ですが、非可逆的(改善が難しいもの)な拘縮に似たものがあります。
それが「強直(きょうちょく)」です。
■強直の3分類
ここで簡単に強直の分類
①先天性・後天性強直
先天性強直:先天性橈尺骨癒合症など
後天性強直:外傷性強直、感染性強直、系統疾患性強直、持続的不動による強直
②線維性強直・骨性強直
線維性強直は、関節の対向面の一部または前部が結合組織で癒合したもので、多くは多少とも関節可動域を残す部分強直となる。
骨性強直は関節の対向面が骨組織で結合されたもので、両骨端間の骨梁は連続して
1本の骨のようになる。関節可動域が全く消失した完全強直となる(RA後など)。
③完全強直・不完全強直
このように3つに分類されています。強直は関節包内の病変によって関節運動が障害された状態です。関節が全く動かなくなった状態を関節強直ということが多いです。
拘縮は理学療法士のアプローチで改善が可能となりますが、強直の場合は理学療法士の力では治すことができません。保存的治療では改善は不可能とされており、医師による外科的治療が必要になります。
また拘縮になぜなるのか次に説明致します。
拘縮のメカニズム
・骨折などの外傷や神経損傷によって関節が固定される
・関節運動が制限
上記のことにより起こります。
関節拘縮には、結合組織の1つであるコラーゲン線維の肥厚化、弾力性・伸張性の低下、局所の循環障害が大きく関与しており、特に皮膚、筋肉の伸張性低下が関節可動域制限をきたす要因といえます。
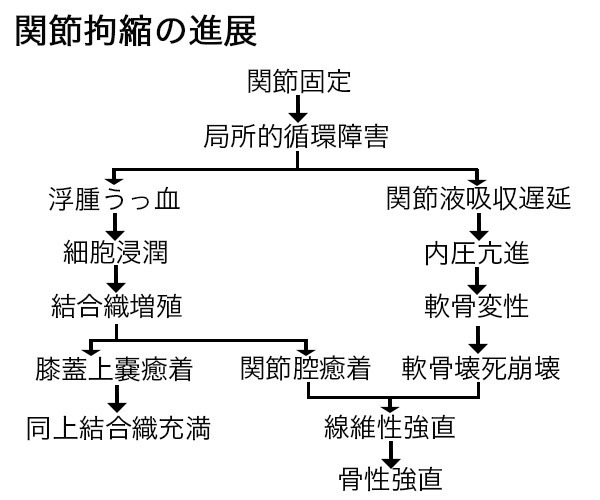
拘縮の発生時期分類
先天性と後天性に分けることができます。
<先天性拘縮>
骨、関節、軟部組織の先天性疾患や変形によって生じるものです。
(例)先天性内反足、先天性筋性斜頸、多発性には先天性多発性関節拘縮
<後天性拘縮>
Hoffaの分類(一般的な関節拘縮の定義はこの分類です)
※Hoffaとは医師の名前です。
拘縮の原因5つ

■原因1:皮膚性拘縮
皮膚の熱傷(Ⅲ度の熱傷で関節拘縮生じる)、創傷、炎症などの回復期に形成される瘢痕による引きつれ。(瘢痕拘縮)
コラーゲン線維の架橋結合による過剰増殖がみられ、皮膚が弾性を失い、皮膚性拘縮をおこすと言われています。
■原因2:結合組織性拘縮
皮下組織、靭帯、腱、腱膜などの結合組織の病変に起因するもの(dupuytren拘縮など)
■原因3:筋性拘縮
①筋自体の病変による拘縮
急性や慢性の筋炎による筋の線維の変化、筋断裂や筋肉内注射の反復実施による線維化によるもの
②筋の退行性変性によるもの
長期臥床(寝たきり)による廃用性症候群で、筋肉の収縮性や伸展性が減少したり、関節が長期間一定の肢位に固定され、可動域制限がおこるもの。
またギプスで一定の期間固定されると、筋線維に退行性変化がおこり、筋肉の基本的な機能である伸展性が低下して可動域制限が起きる。
③筋の血行障害による阻血性拘縮
阻血によるもの(フォルクマン拘縮など)
※二関節筋:腸腰筋、大腿筋膜張筋、ハムストリングス、大腿直筋、薄筋、腓腹筋は、拘縮を起こしやすい特性がある。
■原因4:神経性拘縮
①反射性拘縮
疼痛などの末梢刺激が反射弓を通じて筋スパズムを起こし、反射的除痛肢位(痛みから逃れたい肢位)をとるが、これを長時間続くために生じる拘縮。
②痙性拘縮
脳血管障害、脳性麻痺、脊髄疾患による中枢神経系麻痺が原因で、筋緊張亢進のため特定肢位で生じる拘縮。
③弛緩性拘縮
末梢神経麻痺により拮抗筋と主動作筋の筋力のアンバランスで生じる拘縮。
■原因5:関節性拘縮
関節を構成する滑膜、関節包、靭帯などが炎症や損傷により、萎縮・癒着に陥り、関節の可動制限をきたしたもの。(これらの組織構成は結合組織であるため結合組織性拘縮と考えても問題はない)
原因としては関節や関節軟骨に炎症性病変(関節症)や破壊(外傷)があれば関節の運動性が失われます。また関節を取り巻く軟部組織である皮膚の病変、腱や靭帯組織の病変により瘢痕性の収縮が強く起これば、関節可動域が制限されます。
浮腫を長期間放置すれば繊維成分が増加し、拘縮に陥る恐れもあり、特に中手指節間関節、手根中手関節に浮腫が起きれば手指のつまみ動作が制限されることがあります。
※Hoffaの分類は古典的な分類であるため、臨床症例にはマッチしない部分があり改訂検討の必要性があると言われています。
拘縮は同じ疾患であっても以下のことで異なります。
①年齢
②罹病期間(病気になってからの期間)
③CVA(脳血管疾患)などの痙性麻痺
④疼痛
⑤浮腫
⑥ADL(日常生活動作)
関節拘縮の判別法
関節可動域が制限されている位置で、更に外力を加えて伸張するとそれに比例して筋・腱の緊張度が増大するときは、筋・腱の短縮が存在しています。
同時に伸張による筋・腱の緊張の増大が伴う場合は、関節包内外の両者に短縮が存在すると考えます。(関節拘縮は、本来無痛)
拘縮の治療方法4つ

拘縮を起こさないために、理学療法士・作業療法士が運動療法などを中心に行っていきます。
■1. 運動療法
運動療法とは「運動」を手段として治療するものです。
理学療法、作業療法の中心となるアプローチとなります。
ここでは関節可動域の拡大、維持を目的に行っていきます。
①ROM訓練(関節可動域訓練)
関節の動きが制限されないように動かしていきます。
・他動的ROM訓練
・自動・介助ROM訓練
・神経筋促通法・神経筋再教育(痙縮・固縮例)
・機械・器具を用いた訓練
・副子・装具装着での訓練
・ADL訓練
■2. 伸張運動:可動域限界まで
・徒手療法
■3. 温熱療法:徐痛を目的に訓練前・訓練中に行う
①湿性温熱療法、乾性温熱療法(ホットパック)
②極超短波療法
③低出力レーザー
④超音波療法
⑤寒冷療法(痙性抑制、疼痛緩徐に氷片や噴霧)
■4. 電気療法
①低周波療法
②干渉波療法
拘縮の予防方法

拘縮の予防をするには、「各関節、筋肉を動かせる範囲、動かしていれば拘縮にはならない」ということです。また関節、筋肉を動かすことで浮腫が軽減され、関節可動域が拡大傾向となります。
最低限ひとつの関節10~20回、全可動域動かし、また筋活動を一緒にさせることです
方法としては、自動運動、他動運動、自動介助運動を用いて行うと良いでしょう。
看護師、介護士の場合であれば、シーツ交換、おむつ交換、褥瘡予防の体位変換時に一緒に行うをお勧めします。
拘縮が起きやすい場所は肩関節、手指、股関節、膝関節、足関節です。
この関節が拘縮が起きるとADLも低下してきます。
患者さんに応じて全可動域、ゆっくりと動かしてあげてください。
◯浮腫予防を目的に行う場合は・・・
・患側肢、特に末梢部の挙上
・徒手によるマッサージ
・自動運動(筋の収縮・弛緩を主に行う)
・弾力包帯を使用する
◯関節可動域維持を目的に行う場合・・・
・良肢位・機能肢位保持(枕など使用する)
・肢位・体位変換
・他動的ROM訓練を筋緊張が入らない程度に行っていく
しかし一般の方や、知識のない方がROM訓練を行うと痙性が高くなり、より一層麻痺が強く出ることがあります。無理に関節を動かしたことで、痙性が高くなり拘縮を招くことがあります。「関節を動かしてあげない、固まる・・・。リハビリだけでは足りない・・・」とお考えの方もいると思いますが、間違ったやり方で拘縮を招くこともあります。個
人で行いたい場合は、できるだけ専門の理学療法士、作業療法士に方法を聞き、実践的に練習をして患者さんやご家族の方へ実施することをおすすめします。
一般の方が簡単に拘縮予防としてできることは、「ポジショニング」です。
拘縮を持つ人のポジショニング

健常者が椅子にずっと座っているとします。おしりが痛くなりますよね。健常人であればお尻を浮かせる、脚を組むなど「痛い」「違和感がある」という現象を回避できます。しかし感覚がない方、身体を自由に動かせない方は・・・どうなるのでしょうか。
そこで「ポジショニング」です。
ポジショニングとはクッション、まくらなどを使用し、患者さんの適切な、楽なポジションにしてあげることで、問題を起こさない、悪化させないことができます。
対象としては、長期臥床により体が自由に動けない方、骨折やope後の患者さんなどに行います。
長期臥床の方の場合は、拘縮予防、褥瘡予防を目的に行われます。
骨折・オペ後の患者さんの場合は腫脹の軽減を目的に行われます。
その人その人にあったポジショニングを行うことが大切になります。
■※体位変換=ポジショニング?
<体位変換>
ベッドやいすなどと接触しているために体重が一点に集中して圧が加わっている部位を無くすために、身体の向きや角度、姿勢を変える移動のこと
<ポジショニング>
運動機能障害を有する方に、クッションや枕などを利用して体の相対的な位置関係を設定し、目的に適した姿勢(体位)を保持させること
ポジショニングの目的
・接地面を増やすことで、圧を分散させる
・皮膚表面の通気性を確保する
・関節拘縮の悪化を防止する
以上のことを目的にポジショニングを行います。
各症状でポジショニングが異なります。ここでは拘縮になりやすい中枢神経損傷を取り上げます。
■中枢神経損傷後
痙性抑制のために良肢位を用います。下肢は股関節伸展位、膝関節軽度屈曲位、足関節直角、肩関節外転位、肘関節伸展位、手関節背屈位を基本とします。
なぜこのような肢位にしなければならないのか。
それは股関節屈曲、膝関節伸展、足関節底屈、肩関節内転、手関節掌屈が優位になってしまうからです。単純に相反する筋と比較して強い方が優位に働くということです。
ポジショニングの具体例3つ
■①仰臥位(ぎょうがい)
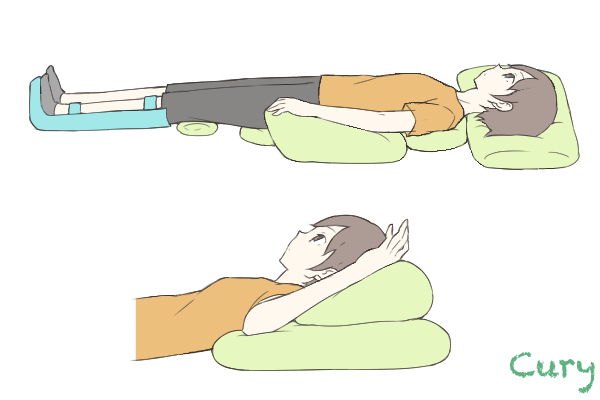
仰臥位(ぎょうがい)とは、あおむけのことです。ポジショニングのポイントを説明します。
・(上図)足首は直角に保ちます。
・(上図)ひざの下には枕を入れて軽く曲げ外向けに回るのを防ぎます。
・(上図)肩甲骨を引き出して下に小さな枕を入れます。
・(下図)腕を外上方に曲げた形を取るのも有効です。
■②患側を上にした仰臥位
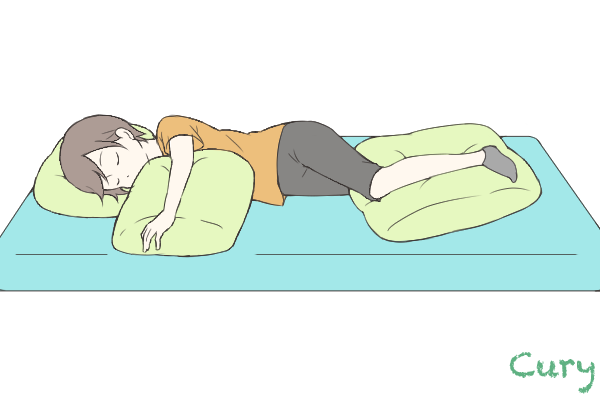
患側(かんそく)とは、手足の片方に障害をもつ人の障害のある側のことを言います。
ポジショニングのポイントは以下の通りです。
・患側の肩を前に出し、両腕を伸ばして大きな枕を抱く形をとります。
・足の間にも枕を入れます。
■③坐位
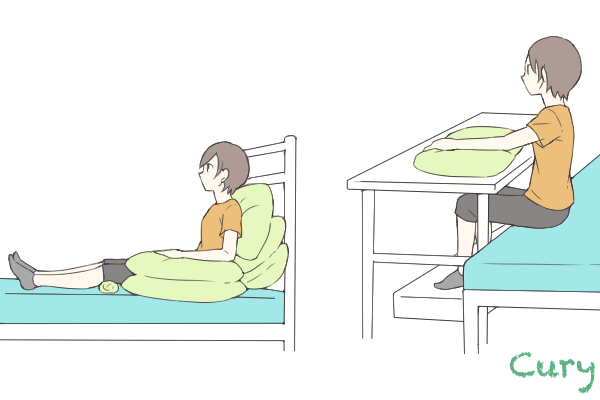
坐位(ざい)とは、座った姿勢のことです。ポジショニングのポイントについて説明します。
・(左図)肩の亜脱臼を防ぐため、腕を枕で支えるようにします。
・(右図)ひじを伸ばして下に枕を入れます。
・(右図)ベッドの位置が高いときは足の下に台を置きます。
拘縮のポジショニングのポイント3つと留意点

■①体の歪み、筋緊張を把握する(この判断が大事です)
目でみて気になるところはないか。
明らかに姿勢が傾いている、きつそうな体勢になっていないかを確認します。
この時にどの部位に体重がかかっているかがわかると思います。へんな姿勢になっているときは自然と体も緊張が高くなっていることがあります。
また中枢神経障害の場合はこの方の麻痺の程度(筋緊張が亢進しているか、弛緩しているか)各部位の筋の状態を把握しておきましょう。
■②重力を利用する
重力を利用して、各関節を伸ばせる姿勢、もしくは曲げることができます。
拘縮した筋、関節は早い動きでは伸びてくれません。ゆっくり、じっくり時間をかけて伸びる性質なので、日中は臥位ではなく座位姿勢にして重力を利用して関節、筋を伸ばすことも良いでしょう。またその時にきつい姿勢にならないように
①でも記載していますが、しっかり観察することが大切です。
■③自動運動を妨げない
自発的に体を動かせる人においては、自動運動を妨げないように工夫してください。体に枕をおいているせいで、○○が伸ばせない、できないなどのことがないようにしましょう。
大切なこととして「基本肢位は絶対にこれ」と思いこまないことです。
模範解答はありません。その患者さんの訴えを聞き、筋緊張の状態を把握しながら行うようにしてください。
拘縮を持つ人への看護方法と注意点
拘縮が発生しないためには、関節を動かす習慣が必要になります。
そのため看護の際はできることはしっかりしてもらう=ADL(Activities of Daily Living:日常生活動作)を向上させることが大切です。
関節を動かすことで、拘縮予防になります。
また拘縮を持つ人へ看護する際に注意して頂きたいことがあります。
廃用症候群などで長時間同じ肢位(寝たきりなど)で過ごす高齢者に多いのは拘縮だけではありません。「褥瘡(じょくそう)」にも注意しなければいけません。
褥瘡(床ずれ)とは、身体の一部が圧迫され続けることで、十分に血液、栄養が通わなくなり、細胞壊死してしまうことで発症します。またベッド上を移動させるときに生じる摩擦の影響で、皮膚が擦れてしまい発症することがあります。褥瘡が重症化すると傷や水泡ができます。その部分に細菌が付けば繁殖し、化膿し、最悪死に至るケースがあります。
■どのような人が褥瘡(じょくそう)になりやすいのか
健常者であれば「痛い」「しびれた」という感覚があれば、動かすことができます。しかし、中枢神経障害、廃用症候群、脊髄損傷などの方で、「動かせない」「感覚がない」ことが理由で起きます。
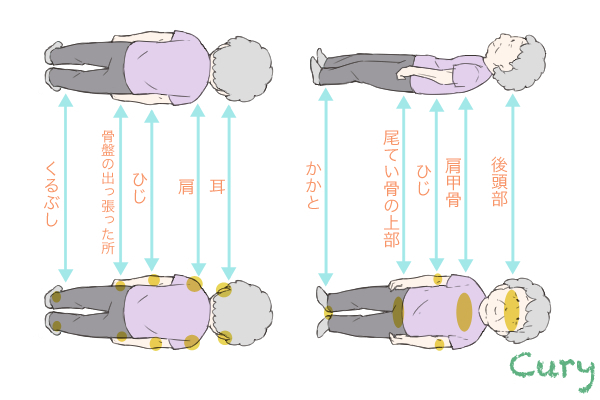
また高齢者の場合は皮膚が薄いため悪化しやすいです。
上記の画像は褥瘡ができやすい箇所を指しています。
簡単に言えば、骨が出ている箇所が一番多いのです。もし肘関節が屈曲拘縮がある方であれば、肘関節の下にクッションを置く必要があります。
体位変換をすることが拘縮の予防にもなり、褥瘡の予防にもなります。
臥位:約2時間
座位:約30分
と言われていますので、細目に、体位変換をお願いします。
まとめ
拘縮にはさまざまな種類があります。
現在ご自宅で看護、介護されている方、病院や施設におられるご家族、友人などに拘縮が悪化しないように次の4点をおこなってあげてください。
①関節を動かしてあげること
②筋活動を促してあげること
※①と②はむやみに行わないようにしてください。必ずPT、OTに尋ねてやり方、注意点を聞いてください。
③褥瘡ができないように体位変換してあげること
④褥瘡・拘縮予防にポジショニングを定期的におこなうこと
病院・施設ではどうしても手がまわらないことがあります。患者さん自身、またご家族、ご友人の方の積極的な前向きな気持ちがあってこそ、医師の治療、理学療法士のリハビリ、そして看護が患者さんの結果として現れてきます。
ご家族の方が少しでも知識があり、また積極的に取り組んでもらえることが患者さんに良い結果を生み出します。















![さつまいもの栄養成分・効果効能5つとおすすめの食べ方6つ[専門家解説]](/media/uploads/article/image/203/thumb_lg__________1.jpg)

